Sur les cinq chantiers lancés par le Premier ministre Édouard Philippe en février lors de l'annonce de la stratégie de transformation du système de santé, c'est celui dont les résultats sont les plus attendus. « Le Quotidien » s'est procuré le rapport piloté par Jean-Marc Aubert sur les modes de financement et de régulation.
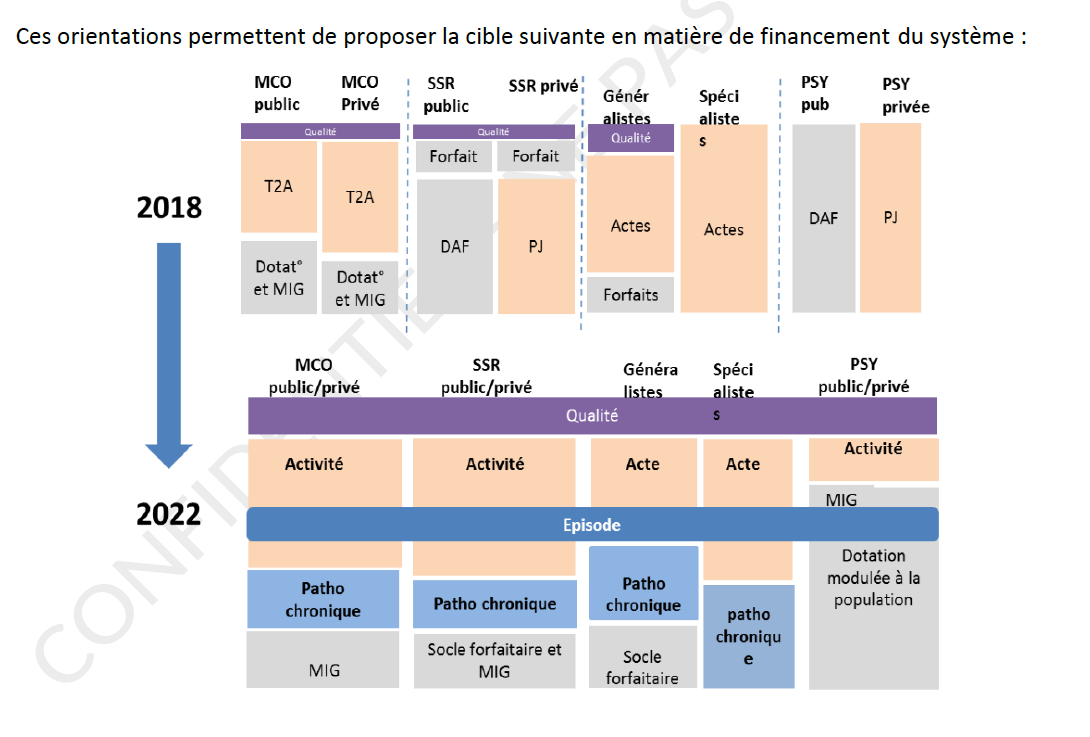
Le directeur de la Direction de la recherche, des études, de l'évaluation et des statistiques (DREES) y fixe un objectif à atteindre pour 2022 : réduire (nettement) la part de financement à l'activité dans tous les secteurs pour y développer des modes de rémunération mixte afin d'améliorer la qualité et la pertinence des soins tout en facilitant la coordination des acteurs.
Vers une tarification mixte
Aujourd'hui, deux modes de rémunération dominent. Le premier, lié à l'activité (paiement à l'acte, tarification à l'activité, paiement à la journée, etc.) concerne la majorité des secteurs, favorise la productivité et la réactivité. Le second, lié à la réalisation de missions (forfaits, dotation annuelle, etc.) est encore très limité dans certains secteurs − 13 % chez les généralistes de ville, 20 % en court séjour MCO dans les établissements publics − bien qu'il soit la norme en psychiatrie et SSR dans le secteur public.
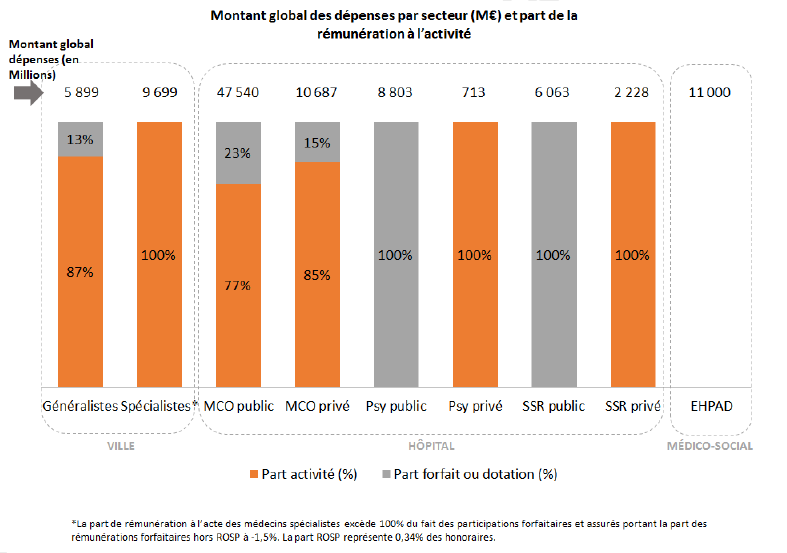
En outre, la part de T2A dans les recettes des établissements varie beaucoup selon les établissements (67 % dans le privé lucratif, 49 % en ESPIC, par exemple).
Ces modes de financement ne permettent ni de valoriser suffisamment la qualité, ni d'encourager la coordination. « Le système actuel de paiement à l'acte et de tarification à l'activité induit des risques de réalisation d'actes non pertinents, redondants, voire inutiles », indique le rapport. Il empêche le développement de la prévention dans le cadre de la prise en charge de maladies chroniques.
Sur ces bases, le rapport propose de développer, « à l'image de ce qui existe dans de nombreux pays, (...) une tarification mixte pour l'ensemble des producteurs de soins, complétée par un système de régulation microéconomique et macroéconomique ».
Plusieurs principes sont avancés : « combiner » de façon beaucoup plus équilibrée tarification à l'acte (ou à l'activité) avec des modes forfaitaires, sachant par exemple que la proportion de paiement à l'acte dans la rémunération des généralistes atteint « au maximum 50 % » dans les grands pays ; généraliser le principe de la tarification à la qualité (mesurée sous forme de résultat) y compris à la psychiatrie et au médico-social ; inciter à la pertinence des actes et des prescriptions ; favoriser par le financement la structuration des soins de ville.
Cinq mesures concernent la tarification des soins hospitaliers, une celle des soins de ville et la dernière a trait à la régulation de l'ONDAM.
Incitation à la pertinence
Pour la tarification des soins hospitaliers, le rapport propose d'identifier les régions où « les taux de recours à certains gestes ou spécialités s'écartent significativement de la moyenne nationale (plus de deux fois l'écart type) ». Pour ces régions, une partie de l'activité des établissements (au moins la moitié) serait financée « forfaitairement » et le reste le serait au GHS, mais avec un tarif « divisé par deux ». Il s'agit clairement d'une mesure de désincitation du volume et qui vise à diminuer les actes inutiles ou non pertinents.
Valoriser la qualité
L'incitation à la qualité a vocation à se généraliser à l'ensemble du système de soins (soins de ville, HAD, SSR, EHPAD, psychiatrie et MCO).
Le schéma ? Les établissements hériteront d'une dotation financière incitative à partir d'une « série limitée d'indicateurs » qualité transversaux (dix maximum à terme). Cette incitation sera calculée à partir de la progression de l'établissement par rapport à lui-même mais aussi par rapport aux autres établissements de sa catégorie. Un malus est envisagé en 2020 sur la base d'indicateurs de non-qualité.
Forfait pour les pathologies chroniques
Déjà programmé, le développement de financements au forfait pour les pathologies chroniques est retenu par le rapport Aubert. Deux prises en charge dans les établissements ont ainsi été ciblées dès 2019 : le diabète et l'insuffisance rénale chronique. L'objectif ? Inciter les hôpitaux à davantage de prévention et de coordination avec la ville, en vue de réduire le nombre d'hospitalisations liées à des complications. La démarche pourrait s'étendre ensuite en ville.
Équité dans le financement des établissements psychiatriques
Le rapport fait le constat de fortes inégalités de répartition d'équipement et de moyens en psychiatrie sur le territoire. Il propose la modulation des dotations régionales en fonction de la population (majeure et mineure) et de son niveau de précarité. Le taux de fuite et d'attractivité au niveau des régions devra également être pris en compte.
Dans un second temps, une part modulable au moyen de quelques indicateurs, notamment de qualité des prises en charge, pourrait être ajoutée. Enfin, une harmonisation des financements entre privé et public pourrait être recherchée.
Forfait de coordination
On connaissait le forfait de réorientation des urgences vers la ville du Dr Olivier Véran, voici le forfait de coordination à la « sauce » Aubert. Seul le nom change puisque dans les deux cas, il s'agit de rémunérer les services d'urgence pour chaque patient léger réorienté vers la médecine de ville, une maison médicale de garde ou une consultation hospitalière. La valeur du forfait varierait selon la spécialité de réorientation et ne pourrait se cumuler avec l'ATU. Son versement serait conditionné à la fixation d'un rendez-vous médical.
En ville, une infirmière pour trois médecins
Côté soins de ville, la priorité est de favoriser l'exercice regroupé. Le rapport Aubert préconise de conditionner le financement d'une infirmière ou d'une assistante médicale au « regroupement de trois généralistes libéraux au moins ». Plusieurs missions sont imaginées pour ce poste : l'accompagnement des patients chroniques, la préparation des consultations en amont ou encore la prise de paramètres biologiques. Le rapport cite l'expérience des infirmières Asalée (action de santé libérale en équipe) qui auraient permis « une augmentation de 7 à 10 % de la patientèle suivie par les médecins participant à ces structures ».
Un ONDAM plus fin et mieux suivi
Depuis 2010, le sous-objectif de l'ONDAM attribué aux établissements de santé est sous-exécuté alors que celui de la médecine de ville est systématiquement dépassé. Pour résoudre ce déséquilibre, le rapport propose la mise en place d'outils de régulation plus fins et « infra-annuels », avec la mise en place d'alerte par sous-objectif. La médecine de ville est prévenue.


Violences sexistes et sexuelles
Comment s’enracinent les schémas de domination à l’hôpital
Préparation du système de santé aux Jeux Olympiques : Frédéric Valletoux affiche sa confiance
Accidents et usure au travail : les syndicats demandent plus de prévention
Aide à mourir : l'Ordre demande une meilleure protection juridique pour les médecins